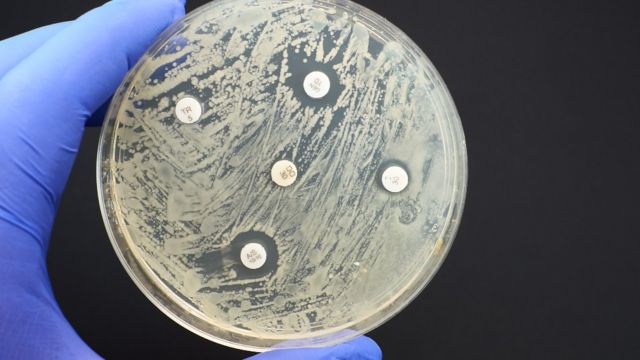
Varios científicos exponen en un informe que las bacterias resistentes a los antibióticos podrían provocar más de 10 millones de muertes al año, una “pandemia silenciosa” que afectaría especialmente a América Latina.
MIAMI — Un estudio publicado por la revista científica The Lancet reveló que en el 2019, justo un año antes de que estallara la pandemia del coronavirus, más de 1,2 millones de personas en todo el mundo murieron a consecuencia de infecciones provocadas por bacterias resistentes a los antibióticos.La situación es especialmente “preocupante”, según dicen los autores de esta investigación, en tanto que ya en 2014 otro informe advertía que esta tendencia de bacterias resistentes a los antibióticos podría llegar a representar hasta 10 millones de muertes al año en 2050, mucho más que “las muertes por cáncer u otras enfermedades”.
Gisela Robles Aguilar, investigadora encargada de enfermedad y resistencia a los microbianos en la Universidad de Oxford, Reino Unido, y una de los autores de este estudio, explicó a la Voz de América que el número de muertes es mayor “al que se ha atribuido al VIH (virus que causa el sida) o la malaria”.
¿A qué se debe este aumento significativo de muertes?
Robles Aguilar, natural del estado de Sonora, en México, apunta que “el uso indebido de antibióticos puede estar originando el incremento a la red de organismos resistentes a estos antibióticos, pero también en otras regiones en los que no hay acceso a los antibióticos en sí”.
En esa línea, recuerda que la falta de “higiene, la sanidad y acceso a agua potable” son factores que también contribuyen a las infecciones por bacterias.
¿Por qué en América Latina se da una tendencia al alza?
La situación es especialmente preocupante en países sudafricanos, pero también en algunas naciones latinoamericanas, según advertía Robles Aguilar en conversación con VOA. Eso se debe principalmente a la falta de recursos y de acceso a la sanidad que hay en ciertos países, lo que hace que algunos se vean obligados a auto medicarse sin saber qué consecuencias puede acarrear el consumo de medicinas sin la aprobación de un facultativo.
“Es sobre todo porque los antibióticos no funcionan cuando un virus es el que está causando la enfermedad, entonces usar un antibiótico cuando tienes una enfermedad, por ejemplo una enfermedad respiratoria viral, puede ocasionar la resistencia a ese antibiótico”, exponía la investigadora de la prestigiosa Universidad de Oxford.
Pese a estos efectos adversos, Robles Aguilar, de 40 años, insiste en que “los antibióticos salvan vidas no solo en los casos en los que se dan infecciones al momento, sino también en pacientes que han llevado o van a llevar un tratamiento quirúrgico”, en tanto que el uso de estos medicamentos es “esencial” para que haya resultados satisfactorios.
¿Quiénes son más vulnerables a la resistencia de los antibióticos?
El estudio revela que “alrededor del 20%de las muertes atribuibles a la resistencia antimicrobiana ocurrieron en niños menores de cinco años” y es este grupo poblacional el que, según las palabras de la científica, es el “más vulnerable”.
La razón es que “el sistema inmunológico de ellos no está todavía bien desarrollado y pueden contagiarse precisamente en regiones donde hay poco acceso a agua potable, a la sanidad y a la higiene”.
¿Y las personas mayores y los pacientes con enfermedades crónicas?
Los niños no es el único grupo poblacional que corre peligro ante la resistencia antimicrobiana. Las personas mayores y los pacientes con enfermedades crónicas, en efecto, también tienen riesgo de contraer estas infecciones.
“Más específicamente cuando se tienen comunidades que llevan a los pacientes a entrar en contacto constante con hospitales o procedimientos quirúrgicos. Y es más probable que se contraiga una de estas enfermedades”, subrayaba Gisela Robles Aguilar, que estudió políticas públicas en Ciudad de México y Oxford.
¿Qué bacterias suelen tener mayor resistencia?
El estudio también da a conocer algunas de las bacterias que son más resistentes a los antibióticos. El Escherichia coli, “una bacteria que ocasionó aproximadamente una de cada seis muertes” al respecto, ocupa el primer puesto del ránking del informe.
“Este organismo se encuentra comúnmente en el sistema digestivo de las personas pero, al estar expuesto a diferentes antibióticos, puede desarrollar resistencia y causar infecciones comunes como infecciones al sistema urinario, que ahora son más difíciles de combatir”, explicaba Gisela Robles Aguilar.
Otra bacteria muy común es el estafilococo aureus, “que representa un reto especialmente en América Latina y es el responsable de alrededor de una de cada seis muertes atribuibles a la resistencia a los antimicrobianos” y “se encuentra en infecciones sanguíneas adquiridas en los hospitales”.
¿Se ha aprendido algo durante la pandemia del coronavirus?
La grave crisis sanitaria provocada por el COVID-19 ha hecho que en estos casi dos años de pandemia los gobiernos hayan implementado políticas de salud pública para frenar los brotes y controlar, en la medida de lo posible, la curva de contagios.
La experta que trabaja en la Universidad de Oxford defiende que estas medidas también deberían trasladarse no únicamente al ámbito del coronavirus, sino también “a otras amenazas de salud pública”, como “la prevención de infecciones y emisiones resistentes a los antimicrobianos”, con un mayor acceso a la información y así dejar un panorama más clarificador para la población.
“(Durante la pandemia) hubo un compromiso de transmitir la información de manera rápida, abierta y transparente para combatir el COVID-19 y este acceso a la información debe ser fundamental para poder medir el incremento de la resistencia de las diferentes bacterias y diagnosticar el problema al que nos enfrentamos”, advirtió.
Con todo, recalca que “el sector salud tiene responsabilidades de monitorear este uso (de los antibióticos) y su resistencia entre la población”, al igual que los “gobiernos, que pueden crear regular el uso de antibióticos y colaborar con otras administraciones para apoyar la investigación y desarrollar nuevos antibióticos”.
El problema principal, dice, es que en muchas ocasiones los pacientes no regresan a visitar al médico porque “están en un área rural muy alejada”, por lo que se ha visto que “lo mejor es poder asegurarse de que el tratamiento que reciban sea lo mejor”.
“Ciertamente debemos confiar en el juicio de los doctores pero, al mismo tiempo, debemos transmitir información, educación y, sobre todo, el uso responsable de los antibióticos, además de darle monitoreo sobre los niveles de resistencia”, comentaba.
¿Qué más se ha de hacer?
A modo de conclusión, la experta señala que es indispensable “comenzar a hablar sobre estas nuevas pandemias silenciosas que, después del COVID-19, han quedado un poco rezagadas por la urgencia que nos llevó a combatir” esta crisis sanitaria. Con todo, esta situación con los antibióticos resistentes a las bacterias, tiene que marcar el camino para que los gobiernos.
Ella recomienda adoptar “medidas básicas de prevención y control de infecciones” con el objetivo de “atacar estos problemas que han estado en silencio en los últimos dos años y que es importante traer a la luz”.